XEC, noua variantă COVID. Se răspândește rapid
XEC este noua variantă COVID care se răspândește rapid. A fost detectată în Germania, iar acum se răspândește rapid în Europa.
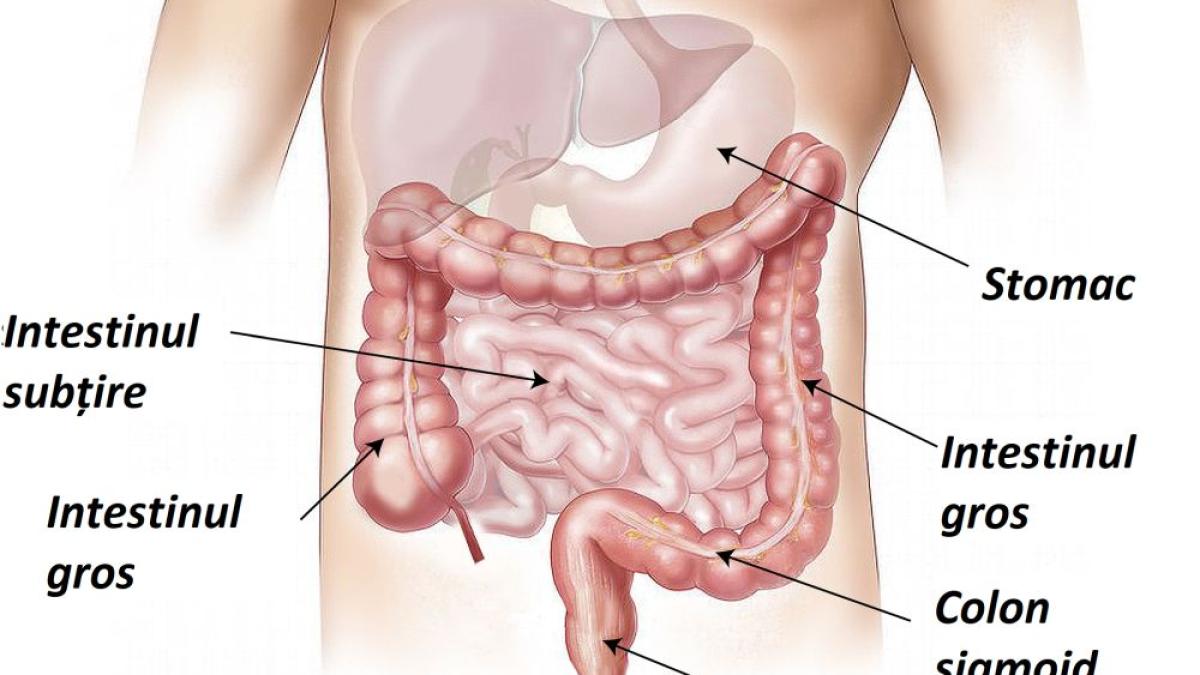
Bolile inflamatorii intestinale (BII), din care fac parte boala Crohn şi rectocolita ulcero-hemoragică (colita ulcerativă), sunt tulburări gastro-intestinale cronice care se manifestă prin dureri abdominale,...
Deşi impactul acestor afecţiuni se răsfrânge asupra vieţii personale şi profesionale, diagnosticarea corectă şi tratamentul adecvat pot garanta pacienţilor cu BII o viaţă normală. În România, aproximativ 15.000 de pacienţi sunt diagnosticaţi cu boală Crohn sau colită ulcerativă. În fiecare an, ziua de 19 mai este dedicată Zilei Mondiale de Luptă împotriva Bolilor Inflamatorii Intestinale.
Asociaţia Persoanelor cu boli Inflamatorii Intestinale din România (ASPIIR) a realizat în luna aprilie sondajul Pacienții cu Boli Inflamatorii Intestinale și COVID -19, la care au răspuns 152 de pacienți cu boli inflamatorii intestinale, cei mai mulți dintre aceștia cu vârsta sub 54 de ani (13% 18-24 de ani, 31% 25-34 de ani, 29% 35-44 de ani, 15% 45-54 de ani).
În urma studiului, ASPIIR a lansat o campanie de informare online, prin care cei mai importanți medici gatroenterologi din România au răspuns pacienților la principalele întrebări și îngrijorări semnalate în cadrul sondajului. "În această perioadă dificilă am vrut să fim aproape de pacienți și să le facilităm accesul la informație medicală validată, care să îi ajute să depășească îngrijorările și stresul provocate de un acces mai dificil la îngrijire, de riscurile asociate bolii lor, dar și pericolul acestui virus", a declarat Isabella Grosu, Președinte ASPIIR.
Concluziile studiului:
• 82% dintre ei declară că le este teamă să nu se infecteze cu virsul SARS-CoV-2,în timp ce 7% susțin că nu le este teamă. 80% au declarat că suntîngrijorați în legătură cu contactul fizic cu alte persoane, iar peste 83% spun că le este teamă să meargă la spital pentru consultație sau administrare tratament, din cauza epidemiei de COVID-19. 98% susțin că folosesc elemente de protecție ( mască, mânuși, dezinfectanți etc) pentru a preveni infectarea.
• Peste 40% cred că Boala Inflamatorie Intestinala predispune la infecția cu noul coronavirus, în timp ce 28% nu cred acest lucru, iar restul declară că nu au o părere formată.
• 48% cred că tratamentul imunomodulator predispune la infecție COVID-19, iar 63% se tem că COVID-19 ar putea să agraveze simptomele Bolilor Inflamatorii Intestinale. Jumătate dintre pacienți se tem că tratamentul pe care îl iau pentru Boala Inflamatorie Intestinală ar putea crește riscul de infecție COVID-19. 60% consideră că boala COVID-19 poate crește riscul de deces în cazul unui pacient cu BII.
• Cu toate acestea, 71% dintre pacienții cu Boli inflamatorii intestinale nu consideră că ar fi mai bine ca tratamentul pentru BII să fie înterupt în aceasta perioadă, 4% cred că ar fi mai bine să întrerupă tratamentul, în timp ce 25% nu știu cum este mai bine. Doar 3% declară că au întrerupt tratamentul pentru BII din proprie inițiativă, de teama infectării COVID-19.
• 54% au incercat sa ia legatura cu medicul lor curant (în general pentru a obține rețetă, pentru a se programa pentru administrarea tratamentului sau consultație și pentru a cere informații cu privire la COVID-19) și doar 17% au întâmpinat greutăți în a lua legătura, în timp ce 46% nu au qau încercat să contacteze medicul.
• Peste 30% spun că au primit recomandări specifice pentru BII (medicamente, evitare riscuri, protecție etc.) pe perioada pandemiei COVID-19 de la medicul gastroenterolog curant, în timp ce 35% și-ar fi dorit și alte recomandări de la medic în legătură cu COVID-19.
• Întrebați dacă în perioada 01 – 30 martie au putut face tratamentul/administrarea terapiei conform programării existente înainte de criza COVID, 71% au răspuns afirmativ. Peste 26% au spus că nu au reușit acest lucru sau au întâmpinat dificultăți (majoritatea legate de accesul în spital sau amânarea programării).
• 68% dintre pacienți se tem că în cazul unei amânări a administrării terapiei pentru BII s-ar putea confrunta cu o recădere a bolii sau un puseu.
• 66% spun că nu au folosit medicamente în afara celor prescrise de medicul curant, iar 37% au apelat la automedicație (în principal vitamine, analgezice și antiinflamatoare).
• 63% se declară optimiști în privința rezolvării crizei COVID – 19, în timp ce 41 cred că familia i-ar putea ajuta la diminuarea îngrijorărilor legate de COVID-19, pentru 25% consultația la medic le-ar aduce mai multă liniște, iar 31% au încredere în recomandări ale autorităților naționale și internaționale.
Prof. Dr. Liana Gheorghe, şef secţia a III-a (Gastroenterologie-Hepatologie), Centrul de Gastroenterologie & Hepatologie Fundeni:
"Pacienții cu afecțiuni cronice digestive (BII, cancere digestive, boli cronice hepatice) și pacienții aflați în tratament imunosupresor pe termen lung/indefinit (pacienții cu boli autoimune, transplantati hepatic, BII etc.) reprezintă categorii vulnerabile pentru infecția SARS-COV-2. Întreruperea vizitelor programate pentru monitorizare, înlocuirea lor cu „vizite digitale", întreruperea sau întârzierea aplicării medicației specifice (tratamentul biologic, chimio/radioterapia pentru pacienți oncologici etc.) poate crește morbi-mortalitatea acestor pacienți pe termen mediu si lung.
În acest moment, nu există date care să sugereze riscul crescut de infecție sau evolutia mai severă a infecției SARS-COV-2 la pacientii cu BII. În ciuda statusului lor imunodeprimat și a medicatiei specifice, aceștia par să dezvolte forme ușoare ale COVID-19; acest fapt se poate datora statusului lor imunodeprimat, care pare să îi protejeze de dezvoltarea unui răspuns imun supradimensionat și necontrolat împotriva SARS-COV-2. O concluzie finală va rezulta din analiza registrelor specifice în care sunt înrolați acești pacienți."
Prof. Dr. Cristian Gheorghe, președintele Societății Române de Gatroenterologie și Hepatologie (Centrul de Gastroenterologie & Hepatologie Fundeni)
"Ca principiu general, automedicația este contraindicată pentru orice pacient indiferent de diagnostic (cu BII sau altă afecțiune). Aceasta datorită pe de o parte, efectelor secundare ale medicației si, pe de alta parte, interferențelor medicamentoase care pot să amplifice efectele unor medicamente, inclusiv efectele secundare, sau să diminueze efectele terapeutice scontate ale medicatiei administrate pentru afectiunea respectiva.
În general automedicația poate fi acceptată dacă pacientul a mai luat medicamentul respectiv și știe că acesta este cu rezultate pozitive.
Automedicația trebuie administrata insa pe termen scurt si cu precautiile impuse de fiecare medicament in parte, la doza cea mai mică care sa fie insă eficientă.
• Pacienții cu BII neinfectați cu COVID-19:
- Trebuie să mențină regimurile terapeutice prescrise, pentru a evita recăderile datorate non-aderenței,
- Să respecte distanțarea socială,
- Să continue tratamentele perfuzabile în centrele dedicate
- Să nu schimbe electiv terapia perfuzabilă cu terapie injectabilă sau terapie perfuzabilă la domiciliu.
• Pacienții cu BII infectați COVID-19, dar asimptomatici:
- Trebuie să oprească Tiopurinele și Metrotexat temporar
- Să amâne administrarea de anti TNF sau Vedolizumab cu 2 săptămâni
- Să reînceapă tratatamentul după 2 săptămâni, dacă pacientul nu are manifestări.
• Pacientii cu BII confirmați cu COVID-19:
- Trebuie să își ajusteze terapia medicamentoasă pentru BII,
- Să oprească, pe parcursul bolii virale, terapia cu Tiopurine, Metrotexat și orice tratament biologic,
- Să reînceapă terapia dupa rezoluția completă a simptomelor."
Profesor Doctor Anca Trifan, Institutul de Gastroenterologie și Hepatologie, Spitalul Clinic Judetean de Urgență « Sf.Spiridon », Iași
"Nu sunt pe deplin clarificate circumstanțele în care infecția cu SARS-CoV-2 ar putea induce efectiv un puseu de reactivare a bolii inflamatorii intestinale de fond. Extrem de important de menționat în acest sens este însă faptul că SARS-CoV-2 poate determina manifestări digestive reprezentate de: tulburări de tranzit exprimate în special prin scaune diareice, dureri abdominale, greață, vărsături. Au fost semnalate atât cazuri în care manifestările digestive au apărut primele, înaintea simptomelor respiratorii, cât și, în majoritatea situațiilor, cazuri de apariție a suferinței gastrointestinale pe parcursul evoluției.
Pentru evitarea sau minimizarea factorilor de risc, se impune un management atent, cu discuții interclinice și adaptarea otpimă a schemei terapeutice. Despre adaptarea medicației specifice bolii inflamatorii intestinale au fost deja prezentate informații utile și precise. Totodată, detectarea ARN viral fecal poate susține calea fecal-orală, ca posibilă rută de contaminare. Din acest punct de vedere, rămân de maximă importanță recomandările de igienă binecunoscute".
Profesor Doctor Eugen Dumitru, coordonatorul Secției de Gastroenterologie, Clinica de Medicină Interna 1, Spitalul Clinic Județean de Urgență "Sf. Apostol Andrei" din Constanța:
"Atitudinea în fața unui pacient cu boala inflamatorie intestinală care este confirmat prin test PCR cu infecția SARS-Cov-2 și care se află în tratament perfuzabil cu agenți biologici este diferită în funcție de prezența sau nu a simptomelor bolii COVID-19 (pacientul poate fi simptomatic sau asimptomatic).
În cazul în care pacientul este asimptomatic, acesta trebuie să își contacteze medicul pentru a discuta posibilitățile existente cu privire la tratamentul bolii cu scopul de a lua o decizie împreună cu acesta referitoare la orice schimbare sau ajustare a medicației. În cazul în care pacientul este simptomatic, este important să anunțe medicul specialist care îl tratează pentru COVID-19 că sufera și de boală inflamatorie intestinală, pentru ca acesta să vorbeasca direct cu gastroenterologul la care se află în evidență pacientul. De asemenea, pacientul trebuie să anunțe medicul infecționist despre toate medicamentele cu care acesta se tratează pentru BII."
Doctor Florin Șelaru, coordonator Centrul de Boli Inflamatorii Intestinale din cadrul The Johns Hopkins University, Baltimore, profesor de medicină și oncologie la Departamentul "Gastroenterology and Hepatology and Sidney Kimmel Cancer Center" de la Universitatea Johns Hopkins:
Avem un număr de cazuri de pacienți cu BII care au fost diagnosticați cu COVID-19. Din fericire, nici unul din pacienții noștri nu a avut nevoie de internare pentru COVID, cel putin până în acest moment. Deși un număr important – 50% conform unor articole – din pacienții cu COVID -19 au manifestări digestive, foarte rar se întâmplă să apară doar manifestări digestive, fără manifestări pulmonare sau de miros/gust. De aceea, eu recomand ca până nu apar alte manifestări în afară de cele digestive, să se ia în considerare alte cauze pentru aceste manifestări digestive și nu COVID-19.
Dr. Radu Bogdan Mateescu, Centrul dedicat pacienților cu Boli Inflamatorii Intestinale Colentina
Pentru ca totul se învârte in jurul COVID, bolile cardiovasculare, patologia oncologică, bolile imun-mediate (așa cum sunt si bolile inflamatorii intestinale) sau operațiile necesare, dar ne-urgențe (de exemplu) sunt tratate nesatisfăcător. La deficiențele sistemului medical se adaugă teama pacienților -„mi-e frica sa mă duc la doctor, pentru ca m-aș putea infecta cu coronavirusul"-, așa cum reiese si din sondajul organizat de Asociația Persoanelor cu Boli Inflamatorii Intestinale din România (ASPIIR).
În contextul informărilor transmise de către specialiștii epidemiologi, este de înțeles că persoanele cu BII doresc sa evite întâlnirile cu medicii curanți, în spitale (83,7%), ceea ce mută interacțiunea cu medicul în mediul virtual. Din sondaj reiese ca unele centre/medici au reușit acest lucru, chiar daca, uneori, oferta de informații ar putea fi suplimentată, în timp ce unii pacienți nu au putut sa își contacteze medicul sau au fost nemulțumiți de recomandările primite.
Nu există date certe care să arate că terapia imunomodulatoare ar crește riscul infectării cu SARS-CoV-2 sau severitatea COVID: știm din studii că vârsta mai mare de 70 de ani a pacientului cu BII și coexistenta unor boli serioase asociate (hipertensiune arterială, boli pulmonare, cardiace, diabet zaharat) măresc riscul unei forme grave de COVID. Pe baza acestor informații, specialiștii consideră ca tratamentul BII trebuie continuat, în scopul menținerii bolii intestinale în remisiune.
XEC este noua variantă COVID care se răspândește rapid. A fost detectată în Germania, iar acum se răspândește rapid în Europa.
Milioane de oameni cred că vaccinul COVID nu este un vaccin real. Care e adevărul, de fapt?
Explozie neașteptată a COVID-19 în România. Cazurile noi se dublează într-o săptămână, iar reinfecțiile alarmante iau amploare!
FDA aprobă, în sfârșit, vaccinul Novavax, dar doar pentru unii! Robert F. Kennedy Jr. trage un semnal de alarmă.
Profesorul universitar dr. Doina Anca Pleșca, medic primar Pediatrie, a vorbit despre tripla agresiune a virusurilor din acest sezon.
Acest tratament reduce semnificativ inflamația din organism. Poate fi folosit în tratarea cancerului și a COVID.
Vaccinul anti-COVID produce efecte și după ani de zile. Ce s-a aflat abia acum.